Абсцесс шей у детей
Поверхностную инфекцию, поражающую кожу и ее производные, следует дифференцировать от инфекции глубоких тканей и висцеральных органов. Поверхностная инфекция обычно представляет собой первичное поражение кожи и ее производных, вызываемое стафилококками. Воспаление глубоких клетчаточных пространств шеи обычно развивается вследствие некроза или воспаления регионарных лимфатических узлов с возможным их абсцедированием или распространения инфекции с висцеральных органов шеи, например трахеи или пищевода.
При микробиологическом исследовании выявляют смешанную микрофлору: стафилококки, стрептококки, грамотрицательные бактерии или туберкулезную палочку.
а) Поверхностная инфекция области шеи. Фурункулы и карбункулы шеи чаще образуются у мужчин и обычно локализуются в затылочной области. Существенными предрасполагающими факторами являются сахарный диабет и алкоголизм. Лечение фурункулов хирургическое и состоит в удалении некротического стержня, при карбункуле приходится выполнять параллельные разрезы кожи с подкожной жировой клетчаткой и разрушение перемычек между гнойными карманами с последующим дренированием раны и одновременным назначением антибиотиков.
Нагноившаяся атерома и подкожная дермоидная киста могут симулировать абсцесс шеи. Их полностью иссекают после подавления инфекции с помощью антибиотикотерапии.
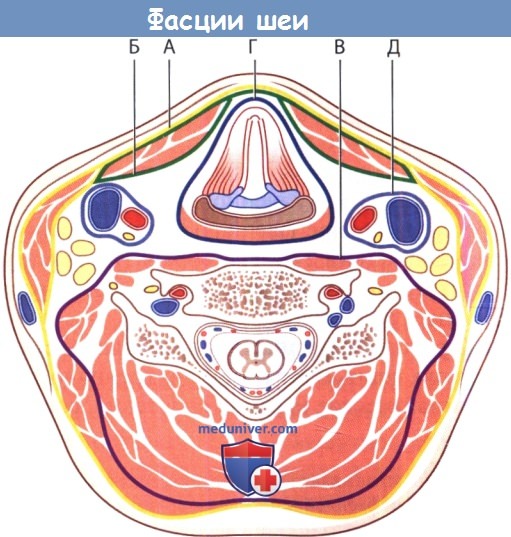
А — поверхностную шейную фасцию; Б — претрахеальную пластинку, или среднюю шейную фасцию;
В — предпозвоночную (превертебральную) фасцию, или глубокую фасцию шеи;
Г — висцеральную фасцию шеи; Д — сонный фасциальный футляр.
б) Абсцессы шеи. Клиническая картина. Клинические проявления абсцесса шеи определяются его локализацией. Наиболее часто абсцесс образуется в окологлоточном и поднижнечелюстном пространстве. Глубина залегания абсцесса часто делает невозможной его пальпацию. Воспаление окружающих мягких тканей нарушает их функцию, вызывает отек и связанную с ним боль, нарушение глотания, тризм и мышечную ригидность.
В анализах крови отмечаются характерные для септического воспаления изменения. При осложнении абсцесса тромбофлебитом шейных вен или септицемией появляются озноб, признаки обструкции дыхательных путей или медиастинита.
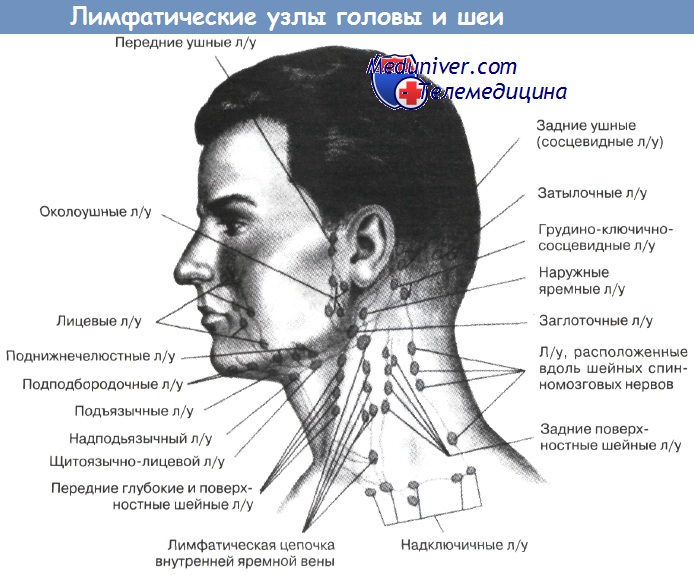
Причины и механизмы развития. Причиной образования абсцесса бывает инфекция мягких тканей головы или шеи, первичный или вторичный шейный лимфаденит, гнойный тиреоидит и нагноение кисты. Нисходящая специфическая отогенная инфекция (мастоидит Бецольда) в настоящее время встречается редко.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов исследования методами визуализации и микробиологического исследования.
Лечение абсцесса шеи. В тяжелых случаях следует незамедлительно назначить антибиотики, не дожидаясь результатов посева и определения чувствительности микрофлоры к антибиотикам. Локализацию абсцесса уточняют с помощью диагностической пункции. Аспирация содержимого абсцесса и антибиотикотерапия не могут заменить вскрытия абсцесса и полноценного его дренирования.
В дальнейшем (второй этап) выполняют дополнительные вмешательства, связанные с распространением инфекции на артерии, вены, нервы, окружающие мягкотканные образования.
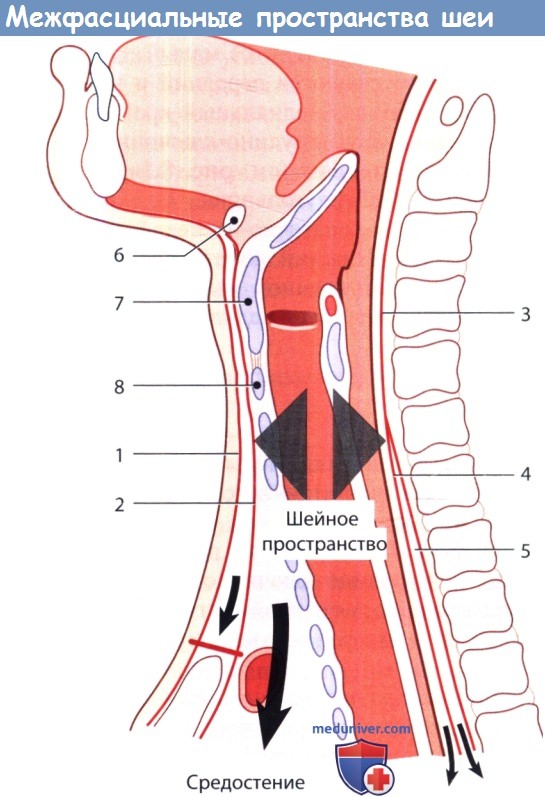
1 — поверхностная шейная фасция; 2 — средняя шейная фасция;
3 — глубокая шейная фасция; 4 — передний листок (крыловидная фасция) предпозвоночной фасции;
5 — ретровисцеральное («опасное») пространство; 6 — подъязычная кость;
7 — щитовидный хрящ; 8 — перстневидный хрящ.
в) Медиастинит как осложнение абсцесса и флегмоны шеи. Клиническая картина. Клинические проявления медиастинита включают выраженное недомогание, слабость, лихорадку, боль за грудиной или в межлопаточной области, подкожную эмфизему (образование газа) и венозный застой.
Причины и механизмы развития. Висцеральное фасциальное пространство шеи не изолировано от верхнего средостения, поэтому поспалительный процесс может из области шеи распространиться в грудную полость. Частой причиной развития инфекции по такому сценарию бывает перфорация гортаноглотки или пищевода на уровне входа в него во время диагностической эндоскопии, удаления инородного тела или операции на глоточном кармане.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов рентгенографии грудной клетки, при необходимости с контрастированием водорастворимым контрастным веществом для выявления перфорации, и КТ.
Лечение. Дренируют задневерхний отдел средостения. Разрез выполняют вдоль переднего края грудино-ключично-сосцевидной мышцы и, тупо разделяя ткани, достигают пищевода. Грудино-ключично-сосцевидную мышцу и щитовидную железу отводят с помощью ретракторов и, направляя палец вдоль пищевода, проникают в задневерхний отдел средостения. Эвакуировав содержимое абсцесса, вводят дренажную трубку.
Переднее средостение дренируют из горизонтального разреза над яремной ямкой. Переднюю стенку трахеи обнажают, как при выполнении нижней трахеотомии, и пальцем проникают в переднее средостение, после чего его дренируют через трубку.
Актиномикоз представляет собой хроническое заболевание, протекающее с образованием свищей. Оно характеризуется образованием обычно безболезненных инфильтратов, главным образом в области шеи, но иногда также в области щек и дна полости рта. Кожа в области воспалительного процесса приобретает синюшный оттенок. Актиномикоз поддается лечению пенициллином.
— Вернуться в оглавление раздела «отоларингология»
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Абсцесс шей у детей
• Анамнез:
— Предшествующая инфекция верхних дыхательных путей
— Лихорадка
— Дисфагия, затруднения при приеме жидкостей (у младенцев)
— Ограниченный диапазон движений шеи в сторону или вверх и вниз, возможна имитация симптомов менингита
— Одышка, стридор
— Боль в горле
— Кашель
— Отечность шеи
• Осмотр:
— Оценка жизненно важных функций
— Шейный лимфаденит
— Выбухание, отечность задней стенки глотки
— Кривошея
— Стридор
— Повышенное слюноотделение
— Возбуждение
— Налет на миндалинах или возле них
а) Лабораторные методы:
— Общий анализ крови
— Посев крови
— Мазок из ротоглотки на флору
б) Визуализация: рентгенография шеи в боковой проекции:
— Расширение заглоточного и предпозвоночного пространств
— Уровень жидкости в полости абсцесса
— Инородное тело: хотя наиболее частой причиной формирования заглоточного абсцесса является нагноение заглоточных лимфалических узлов, возможной причиной может быть инородное тело
в) Визуализация: КТ с внутривенным контрастированием:
— Выполняют при обоснованных клинических подозрениях, не подтвержденных рентгенографией
— При наличии абсцесса типично затемнение краев
— Позволяет оценить степень распространения абсцесса к нижним отделам шеи или верхним отделам грудной клетки, дифференцировать между абсцессом заглоточного и предпозвоночного пространств
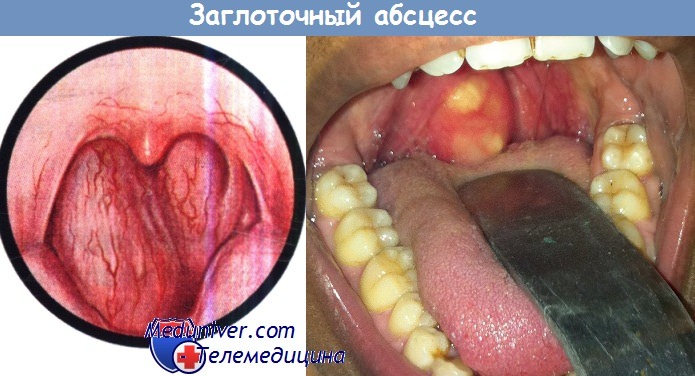
Эластическое выпячивание стенки левой части носоглотки, ротоглотки и гортаноглотки.
Заболевание может развиваться постепенно, как, например, при туберкулезе и сифилисе.
Лечение заглоточного абсцесса у ребенка
• При необходимости обеспечение проходимости дыхательных путей: интубация или трахеотомия.
• Кислород при необходимости
• Жидкости внутривенно
• Антибиотики внутривенно
• Хирургическое дренирование, в большинстве случаев через полость рта:
— Для доступа к задней стенке глотки используется роторасширитель
— Инъекция лидокаина с адреналином в месте намеченного вертикального разреза (ближе к нижнему краю абсцесса для улучшения последующего дренажа)
— Через вертикальный разрез слизистой оболочки длиной около 1 см с помощью зажима входят в полость абсцесса, продвигаясь по вертикали между мышечными волокнами
— Содержимое абсцесса исследуется на флору, чувствительность к антибиотикам, проводится окраска по Граму
— Зашивать разрез не нужно
— После операции можно начать питание чистыми жидкостями
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Абсцесс шей у детей
а) Анатомия шеи. Нижней границей шеи являются ключицы. Сверху и спереди область шеи ограничена нижней челюстью, сверху и сзади — основанием черепа. На шее выделяют различные треугольники и фасциальные пространства.
Каждую половину шеи можно разделить на два больших треугольника, передний и задний, которые разделяет грудинно-ключично-сосцевидная мышца. Далее передний треугольник шеи подразделяется на четыре более мелких треугольника: двубрюшный, сонный, мышечный и подподбородочный. Задний треугольник подразделяется на два меньших треугольника: затылочный и подключичный.
Кости, хрящи и мышцы отделяют треугольники друг от друга. Знание содержимого каждого из треугольников помогает в диагностике и планировании лечения при самых различных патологических состояниях шеи, от опухолей до проникающих травм и инфекций.
При рассмотрении шеи в поперечном сечении можно выделить несколько клетчаточных пространств, разделенных фасциями. Выделяют две основные фасции шеи: поверхностную и глубокую. Поверхностная фасция шеи окутывает платизму и мимические мышцы. Глубокая шейная фасция разделяется на три листка: поверхностный, средний и глубокий. Поверхностный листок глубокой шейной фасции покрывает трапециевидную, грудинно-ключично-сосцевидную и мышцы, крепящиеся к подъязычной кости.
Средний листок глубокой шейной фасции окутывает глотку, гортань, трахею, пищевод, щитовидную и паращитовидные железы, а также глубокие мышцы шеи. Глубокий листок глубокой шейной фасции (предпозвоночная фасция) окутывает позвоночный столб и окружающие его мышцы. Фасциальные влагалища ограничивают распространение инфекционных процессов (например, абсцессов) вдоль шеи. Знание организации клетчаточных пространств шеи позволяет определить этиологию, интерпретировать симптомы и прогнозировать осложнения инфекций глубоких фасциальных пространств шеи.
Подробное описание границ и содержимого треугольников и пространств выходит за рамки этой статьи — рекомендуем пользоваться разделом топографической анатомии шеи на сайте. Заинтересованный читатель может обратиться к другим источникам.
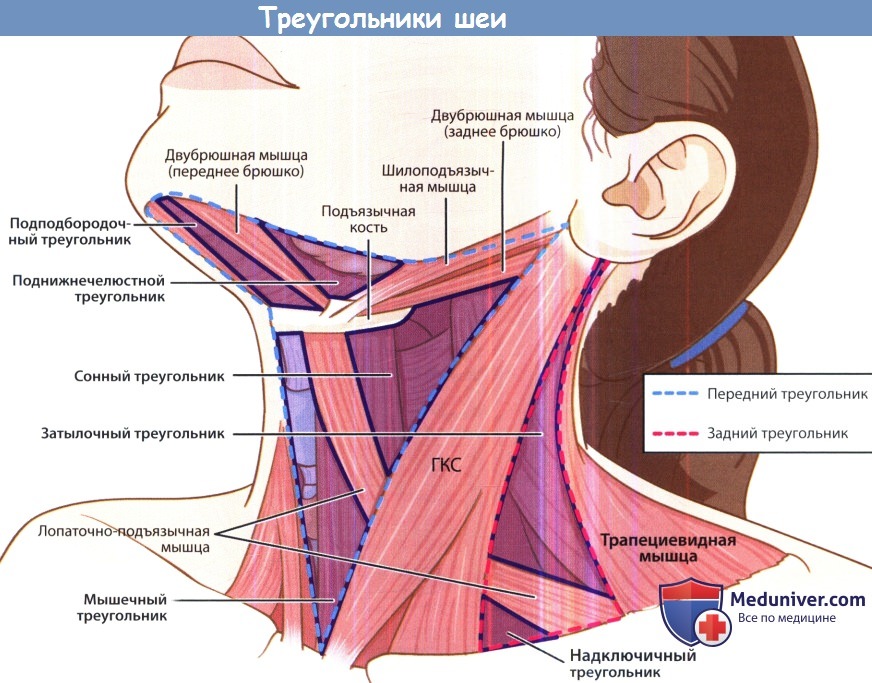
ГКС — грудино-ключично-сосцевидная мышца. 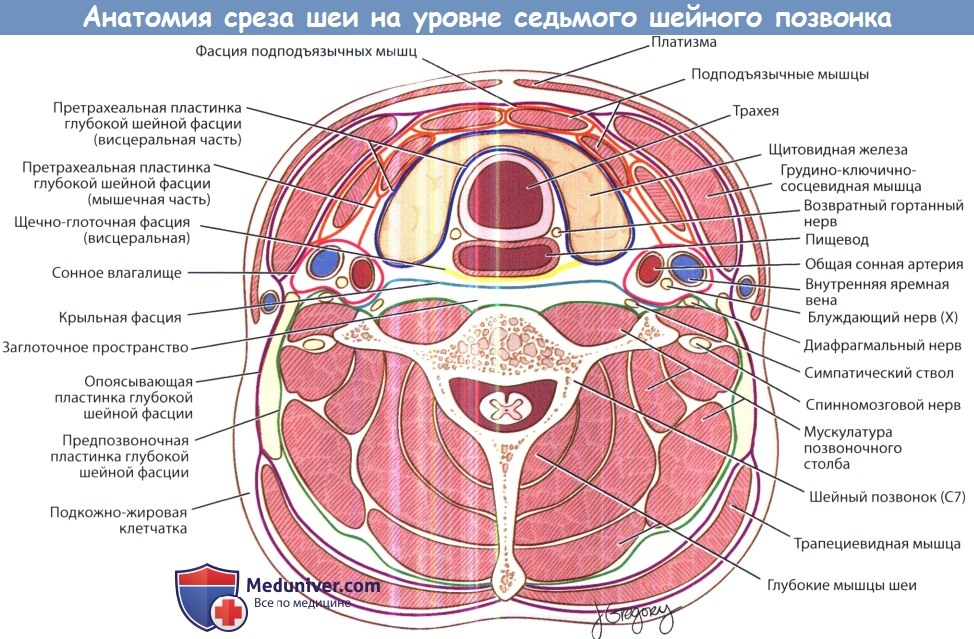
Фасциальные пространства шеи.
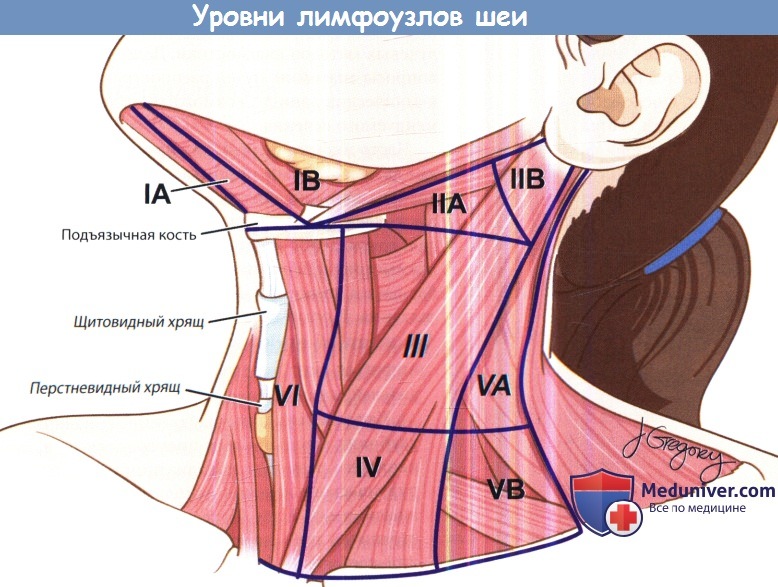
б) Причины увеличения лимфоузлов шеи у детей. Шейные лимфоузлы принято группировать по уровням. Всего на шее выделяют шесть уровней лимфоузлов. Уровень I ограничен сверху нижней челюстью, снизу подъязычной костью, латеральными границами его являются передние края грудинно-ключично-сосцевидных мышц. Уровни II, III и IV располагаются приблизительно вдоль грудинно-ключично-сосцевидной мышцы. Уровень II сверху ограничен сосцевидным отростком, снизу — подъязычной костью.
Уровень III расположен между подъязычной костью и перстневидным хрящом, уровень IV между перстневидным хрящом и ключицей. Уровень V расположен позади грудинно-ключично-сосцевидной мышцы. Уровень VI располагается медиальнее грудинно-ключично-сосцевидных мышц и ниже подъязычной кости.
Внимательное обследование шеи является ключевым моментом осмотра любого ребенка. Шею следует тщательно осмотреть и пропальпировать. Лимфоузлы могут пальпироваться и в норме. Нормальные лимфоузлы обычно имеют следующие характеристики: безболезненны, смещаются по отношению к коже и глубжележащим тканям, имеют сферическую или овальную форму, не больше 10 мм в диаметре.
Обнаружение болезненного лимфоузла или лимфоузла больше 10 мм у ребенка, перенесшего недавно респираторную инфекцию или инфекцию головы и шеи, является нормой. Изолированная шейная лимфаденопатия должна насторожить врача. Тщательный сбор анамнеза и внимательный осмотр часто позволяют найти причинную инфекцию, протекающую субклинически. Насторожить врача должны следующие признаки: если в течение 4-6 недель после разрешения инфекционного заболевания сохраняются узлы больше 10 мм в диаметре и/или болезненные лимфоузлы; узлы, спаянные с окружающими тканями; узлы больше 20 мм вне зависимости от наличия или отсутствия острого заболевания, а также флюктуация, которая может быть признаком некроза или формирования абсцесса.
Иногда для постановки диагноза достаточно лишь одного осмотра, но в некоторых случаях показано использование дополнительных методов диагностики. К примеру, лимфоузлы, расположенные глубже грудинно-ключично-сосцевидной мышцы, достаточно сложно пропалъпировать и дифференцировать от других образований шеи. Соответственно, если полностью пропальпировать узел невозможно, то невозможно оценить и его размер. Кроме того, использование лучевых методов диагностики позволяет определить соотношение лимфоузла с другими органами и крупными сосудами, что может быть крайне полезно при планировании хирургического лечения.
При наличии показаний методом выбора является КТ с контрастом. Воздействие ионизирующего излучения всегда должно сводиться к минимуму, особенно для пациентов детского возраста. Разумное использование лучевых методов позволяет снизить риск повреждения хромосом и формирования онкологических заболеваний.
Оториноларингологов часто вызывают на консультацию к пациентам с целью определить причину лимфаденопатии или отличить нормальные лимфоузлы от патологических. Пользуясь информацией, приведенной выше, а также данными клиники, необходимо принять решение: наблюдать за пациентом или начинать лечение. Более того, оториноларинголог должен суметь объяснить пациенту, его родителям и педиатру, почему именно он принял то или иное решение.
Лечение шейной лимфаденопатии зависит от ее причины. Иногда поначалу этиологию лимфаденопатии установить не удается, поэтому внимание уделяется самим лимфоузлам. В соответствующих случаях можно прибегнуть к выжидательной тактике, например, в случае здорового ребенка с увеличением лимфоузлов не более 20 мм после перенесенной вирусной инфекции. Пациента и членов его семьи нужно убедить в том, что лимфоузлы сами по себе не представляют какой-либо опасности требуют не срочного лечения, а лишь наблюдения до самопроизвольного разрешения.
Если лимфаденопатия является вторичной по отношению к какому-либо инфекционному процессу, возможно назначение антибиотиков. Назначается 10-14-дневный курс амоксициллина с клавулановой кислотой (при аллергии на пенициллины антибиотиком выбора является клиндамицин). Если случай является диагностически неясным, возможно выполнение тонкоигольной биопсии узла с цитологическим исследованием биоптата (и/или с выполнением посева). В зависимости от возраста, уровня развития и готовности ребенка сотрудничать, биопсия выполняется либо под местной, либо под общей анестезией.
Если тонкоигольной биопсии для постановки диагноза оказалось недостаточно, а у врача все еще сохраняется высокая степень клинической настороженности, выполняется эксцизионная биопсия лимфоузла. В большинстве случаев она выполняется под общей анестезией в условиях операционной. После забора материала хирург может сразу же отправить его на определение грибкового и бактериального состава (аэробные, анаэробные, кислотоустойчивые бактерии). Кроме того, если материал был отправлен в свежем виде, возможно его исследование методом проточной цитометрии (этот метод позволяет патологу диагностировать лимфому).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021